
利用骨盆数字重建图像(digital reconstructed radiographs,DRRs)研究如何选择正确的髋臼外上缘参考点测量儿童髋臼指数(AI)并初步探究其解剖对应关系。
回顾收集2015年1月1日至2015年12月31日入浙江大学医学院附属儿童医院骨科进行髋关节CT检查的研究对象共177例,收集满足条件患儿的髋关节CT数据,进行三维重建,包括多平面重建(MPR)、容积再现技术(VRT)。校正骨盆模型至标准位置后在CT后处理工作站中生成DRRs影像,分别采取髋臼外上部高密度弧线影终点A和其下方低密度骨性覆盖影最外上方点B作为参照点,测量其相应的髋臼指数(AAI和BAI);选取通过股骨头最大直径的骨盆冠状位MPR图像,测量其CT髋臼指数(CTAI),计算其差异。按旋转轴将骨盆模型进行前后倾斜,每增加或减少3°生成一张DRR图像,观察连续角度变化中A、B两点的位置改变,记录两点重合时的骨盆倾斜角度。利用配对t检验验证CTAI、AAI、BAI之间差异的有效性;利用独立样本t检验进行各组AAI和BAI差值的比较;利用Spearman相关分析和Bland-Altman分析检验两种测量结果之间的一致性。
纳入研究对象总共33例,年龄(2.90±1.32)岁;其中男8例,女25例,共52髋。CTAI与AAI的Spearman相关系数为0.92,其差值为(-0.41±1.83)°,差异无统计学意义,CTAI与AAI具有良好的一致性;CTAI与BAI的Spearman相关系数为0.81,两者差异具有统计学意义;AAI与BAI的差值为(3.06±3.06)°,该差值与骨盆X线片上髋臼显影形态有关。骨盆倾斜过程中,25髋在骨盆后倾时出现A、B点重叠,8髋在骨盆前倾时出现重叠,显示B点在不同髋关节中为髋臼前缘或者后缘的最外缘投影。
选择不同的髋臼外上缘点测量儿童髋臼指数将会导致巨大的差异,通过髋臼外上部高密度弧线影终点A测量的髋臼指数更加接近于真实的髋臼指数,能够更好的反映髋臼对股骨头的骨性覆盖。

版权归中华医学会所有。
未经授权,不得转载、摘编本刊文章,不得使用本刊的版式设计。
除非特别声明,本刊刊出的所有文章不代表中华医学会和本刊编委会的观点。
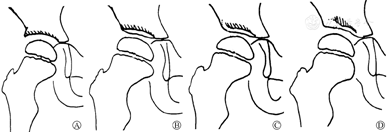
髋关节发育不良(developmental dysplaisa of the hip,DDH)是儿童最常见的骨关节畸形之一,其发病率根据诊断时的年龄和检查方法不同从1‰到35‰ [1,2]。对该病早期的诊断和恢复头臼同心圆对位是治疗疾病和改善远期预后最为重要的手段[3]。结合病史和体格检查,目前对于6月龄以上儿童的诊断主要依赖于骨盆X线片等影像学检查[4]。骨盆X线片虽然在评估股骨头覆盖、骨性病理改变、关节软骨发育等方面不如CT和MRI,但是其经济快速、放射量少、操作简单等优点使得其仍然是临床上初步诊断6月龄以上儿童髋关节疾病最常用的物理检查方式[5]。临床上,髋臼指数(acetabular index,AI)[6]等测量指标是诊断髋关节发育不良的最常用参数,髋臼指数定义为两侧Y形软骨中点连线(H线)与该侧Y形软骨中点至髋臼外上缘连线所成的夹角。然而,临床上,由于骨盆体位和髋臼骨性病理改变,有时很难对髋臼外上缘进行准确定位,从而导致不同临床医师在诊断和随访患儿时出现巨大的测量差异,影响诊断和治疗效果的评估。一张骨盆正位片上,髋臼的外上部通常可见一条弧形的高密度线状影延伸至髂骨的最外缘,而其下方有时可出现少许低密度骨性覆盖影,尤其对于发育不良髋关节,其弧形线状影出现短缩,不规则,密度降低,影响对于髋臼外上缘的准确定位。Ogata等[7]根据影像学表现将其分为四种不同类型(图1)。骨盆平片上髋臼外上缘影像的变化使其定位产生分歧,如何选择正确的髋臼外上缘进行髋臼指数的测量,在临床医生中并没有形成统一的认识。因此,本研究利用骨盆重建模型生成的数字重建图像(digital reconstructed radiographs,DRRs)探究如何选择正确的髋臼外上缘测量儿童髋臼指数并初步探究不同外上缘的解剖对应关系。

回顾收集2015年1月1日至2015年12月31日入我院儿童骨科进行髋关节双源CT检查的患儿资料,共177例。按照以下标准排除:①股骨头中心点位于Perkin's方格内下象限以外区域的非中心型髋关节;②双源CT检查前曾接受骨盆截骨手术治疗的患儿;③年龄大于8岁的患儿(H线不清晰);④体位明显不正的患儿。本研究已通过浙江大学附属儿童医院伦理委员会审批(伦)审编号2019-IRB-135,患儿家属均已知情同意。
所有患儿均使用由我院影像科双源CT室提供的64排双源CT(西门子,Somatom Definition)进行检查。扫描流程:患儿镇静后,仰卧平躺于CT检查床上,保证患儿人体长轴与检查床长轴平行,双腿伸直位,双足并拢,双侧髌骨朝向正上方。扫描范围从双侧髂前上棘至股骨上段1/3处。扫描参数为:扫描厚度0.75 mm,层距0.5 mm,螺距0.625 mm,球管电压120 kv,电流33~190 mA。
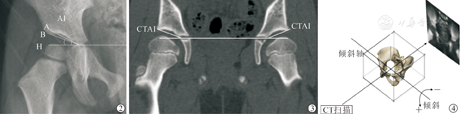
调阅患儿CT影像资料并导入CT后处理工作站,输入重建命令生成骨盆三维重建图像,包括多平面重建(MPR),容积再现技术(VRT)。调整三维重建模型至标准中立位,即满足左右两侧闭孔横径相等,两侧髂前上棘与耻骨联合所形成的前骨盆平面与扫描台面平行;在工作站内将中立位的三维模型生成DRR图像。在DRR图像上,我们定义髋臼外上缘高密度弧线最外侧点为点A,通过其测量的髋臼指数为AAI,定义A点下方骨性阴影的最外上缘点为点B,通过其测量的髋臼指数为BAI(图2)。固定此时的骨盆三维模型空间位置,利用MPR技术生成其冠状位骨盆扫描图像,选择扫描平面通过该侧股骨头最大直径的MPR图像,测量其上的髋臼指数CTAI(图3)。以通过骨盆双侧Y形软骨中心点的直线为轴线,将骨盆三维模型进行前后倾斜(图4),每隔3°生成一张DRR图像,观察连续角度变化中A、B两点的位置改变,记录两点重叠时的骨盆倾斜角度。

采用SPSS19.0软件(SPSSInc.,Chicago,IL,USA)进行统计学分析。利用配对t检验验证CTAI、AAI、BAI之间差异的有效性;利用独立样本t检验进行各组AAI和BAI差值的比较;利用Spearman相关分析和Bland-Altman分析检验两种测量结果之间的一致性。所有数值变量均按Mean±SD表示;所有统计学数据基于P<0.05考虑差异具有统计学意义。
最后纳入研究对象总共33例,年龄为(2.90±1.32)岁;其中男8例,女25例,共52髋;影像学上按照Ogata髋臼形态分型,Ⅰ/Ⅱ型共19髋,Ⅲ型23髋,Ⅳ型10髋。按照髋关节发育不良的诊断标准[8],其中26髋为正常髋关节,26髋为发育不良髋关节。对于所有髋关节,其CTAI的测量值为(28.40± 6.74)°,AAI的值为(27.98±6.51)°,而BAI的值为(24.93±5.62)°,AAI与BAI的差值为(3.06±3.06)°,范围为0~11.60°。表1显示AAI与BAI的差值在正常组髋关节与发育不良组髋关节之间差异无统计学意义(P=0.181),而在影像学分型中,各组间差异具有统计学意义(P<0.001);可见AAI与BAI的差异受到髋臼外上缘显影形态的影响,而不受髋臼发育状态的影响。CTAI与AAI之间呈高度相关(P<0.001),其两者差异未见明显统计学意义(P=0.112),CTAI与BAI之间也呈高度相关,其两者之间差异具有统计学意义(P=0.000,表2)。CTAI与AAI之间的差值为(-0.41±1.83)°。采用Bland-Altman分析检验CTAI与AAI测量的一致性,图5显示大部分的髋关节其CTAI与AAI的差值均位于其平均差值的95%可信区间以内,而有3髋其CTAI值与AAI值差异与其余髋关节相比增大,导致散点分布在CTAI与AAI平均差异的95%可信区间以外范围(图5)。
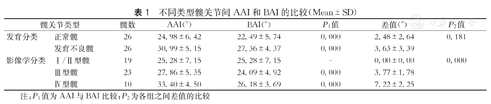
不同类型髋关节间AAI和BAI的比较(Mean±SD)
不同类型髋关节间AAI和BAI的比较(Mean±SD)
| 髋关节类型 | 髋数 | AAI(°) | BAI(°) | P1值 | 差值(°) | P2值 | |
|---|---|---|---|---|---|---|---|
| 发育分类 | 正常髋 | 26 | 24.98±6.42 | 22.49±5.74 | 0.000 | 2.48±2.64 | 0.181 |
| 发育不良髋 | 26 | 30.99±5.15 | 27.36±4.37 | 0.000 | 3.63±3.39 | ||
| 影像学分类 | Ⅰ/Ⅱ型髋 | 19 | 25.28±7.15 | 25.28±7.15 | - | 0.00±0.00 | 0.000 |
| Ⅲ型髋 | 23 | 27.86±5.35 | 24.09±4.92 | 0.000 | 3.77±1.78 | ||
| Ⅳ型髋 | 10 | 33.40±4.50 | 26.18±3.69 | 0.000 | 7.22±2.25 | ||
注:P1值为AAI与BAI比较;P2为各组之间差值的比较

CTAI与AAI和BAI之间的比较和相关系数
CTAI与AAI和BAI之间的比较和相关系数
| 项目 | 配对t检验 | P值 | Spearman相关系数 | P值 |
|---|---|---|---|---|
| CTAI-AAI | 1.618 | 0.112 | 0.92 | <0.001 |
| CTAI-BAI | 7.746 | <0.001 | 0.81 | <0.001 |
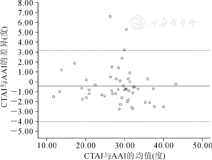

注:其中实线表示CTAI与AAI差异的平均值,虚线表示其差异的95%可信区间
通过观察Ⅲ、Ⅳ型髋臼外上缘形态的患儿骨盆每隔3°连续倾斜生成的DRR图像,结果显示,Ⅲ型、Ⅳ型髋臼类型中共33髋,其中25髋(75.8%)其A点在骨盆后倾时与B点出现重叠(分别是:2髋后倾12°,11髋后倾9°,9髋后倾6°,3髋后倾3°),8髋(24.2%)在骨盆前倾时出现重叠(分别是:4髋前倾3°,4髋前倾6°)。
1936年,Kleinberg和Lieberman最早提出了髋臼指数概念作为髋关节脱位的影像学诊断指标[9]。目前,髋臼指数已广泛应用于婴幼儿髋关节发育的影像学评估[10],对于髋臼发育不良和髋脱位后残余髋臼发育不良的患儿,髋臼指数可以预测其是否需要接受骨盆截骨术,有助于临床医生对其治疗方案的选择和制定[11,12]。虽然已被广泛应用,但是其测量的准确性仍然受多种因素的影响,骨盆的摆放体位[13,14],髋臼外上缘骨性部位的选择,H线选择不同等均是髋臼指数测量差异的主要来源。临床上,不同医师基于同一张骨盆X线平片所测得的髋臼指数也可以存在很大差异。因此,选择正确的髋臼外上缘将会使所测的髋臼指数更加接近于"真实"值。通过骨盆三维CT数据进行骨盆模型重建,生成的DRR图像能够代替该骨盆空间位置下X线光照射所生成的骨盆平片,其有效性和准确度已经得到了广泛的认可[15]。前人的研究显示儿童髋臼指数的测量误差约在3°以内[13],而本研究中所有髋关节采用A点和B点测量的髋臼指数差值为(3.06±3.06)°,其中Ⅳ型髋臼的测量差值为(7.22±2.25)°,最大达到11.60°,远远超过了AI的测量误差。Kim等[16]也选取不同的髋臼外上缘点进行髋臼指数同样也发现此差异,但其研究并未验证两种方法测量值与真实值的差异。Agus等[17]采取上述两点测量中心边缘角探究其合理测量方法,发现其两种测量方法的差异在3.6°左右。我们的研究,排除了骨盆异常体位所带来的误差,在标准的骨盆空间位置上,可以同时获取类骨盆平片的DRR图像和准确反映骨性髋臼外上缘的冠状位CT图像,该方法不但能够观察两种测量方法的差异,并且为不同的髋臼指数与"真实"髋臼指数的直接对比提供了条件。本研究中,按照Ogata等[7]的髋臼形态分型方法,我们看到Ⅰ/Ⅱ型髋关节因其A点与B点重合,故该类髋关节其AAI与BAI差值为零;Ⅲ型髋关节其差值为(3.77±1.78)°,而Ⅳ型髋关节差异值则达到(7.22±2.25)°,其三者差异具有统计学意义。此外,正常髋关节的AAI与BAI差值较发育不良髋关节的差值较小,然而其差异并没有统计学意义。可见,骨盆X线平片上髋臼外上缘的形态改变是决定AAI与BAI差异大小的关键,这意味着,对于Ⅳ型髋关节而言,髋臼外上缘测量参照点的错误选择将对AI测量产生巨大的影响。临床上,髋臼指数反映的是髋臼顶部对股骨头的骨性覆盖。本研究中,我们选取通过该侧股骨头最大直径的骨盆冠状位MPR片,此时的骨性髋臼代表髋关节中心平面的髋臼顶,该平面上测量CTAI所采用的外上缘点即为真实的髋臼骨性外上缘点,因此,我们认为其能代表"真实"的髋臼指数。根据本研究结果,CTAI与AAI之间具有极高的相关性并且两者之间差异并不明显,Bland-Altman分析显示其两者具有高度的一致性。根据统计学原理,AAI与CTAI的测量结果在一定程度下可以互换,A点在骨盆平片上相对于B点能够更加准确的反映真实的髋臼外上缘点。然而,本研究结果中,仍然存在3例髋关节其CTAI与AAI的差异过大。对该3例髋关节进行骨性三维重建,我们发现该3例病例的髋臼病理改变均为局部的髋臼中上缘缺损型(图6)。本研究测量的CTAI在髋关节中心冠状位平面上进行测量,当MRP平面通过髋臼中上缘骨性缺损时,在CT图像上测量髋臼指数时其外上缘的终点将会向内侧移动,该情况导致CTAI的值增大,而此时在骨盆平片上,髋臼上缘其余部分未出现缺损,因此A点并未产生移动,此时AAI的测量值所反映的仍然是真实的骨性髋臼覆盖。髋臼缘局部的病理变化导致CTAI与AAI的差异增大,其散点分布在两者平均差异的95%可信区间之外,影响了整个研究数据的一致性。
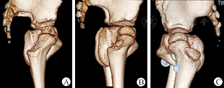

实验中,以连接两侧Y形软骨中点的直线为旋转轴,前后倾斜三维骨盆模型,生成的DRR图像上可以看到A、B两点的相对位置改变过程。当骨盆向前倾斜时,髋臼前缘向下,后缘向上,反之则反,因此根据B点的移动方向和骨盆倾斜方向,可判断B点的解剖对应关系。结果显示,75.8%(25/33)的病例其B点在骨盆后倾时与A点出现重叠,24.2%(8/33)病例在骨盆前倾时出现重叠,因此,在不同的髋关节中,B点的解剖对应为髋臼前缘或后缘的最外侧点。Kim等[16]通过病例观察研究认为髋臼顶下方的遮挡阴影为髋臼前缘的投影,然而其结果仅仅基于8例样本的术中观察定位。我们的结果基于一定量的样本分析,通过客观的影像学方法初步定位了B点的解剖对应结构,具有一定的科学性。
本研究的所有对象为正常或者单侧发育不良髋关节,其结论不适用于髋臼明显结构畸形和髋关节明显脱位的病例。研究中对骨盆的位置进行了标准化校正,模拟正常情况下标准骨盆X线片,然而临床上,被检患儿不配合,摄片体位不标准,放射球管移位等原因均可导致髋臼外上缘显影位置改变,上述情况并未纳入本研究中。本研究样本数量有限,同时CT检查辐射较多,对儿童危害相对较大,限制了更大样本量的研究开展,增加了本研究结论的局限性。
本研究通过骨盆三维CT重建,生成二维的DRR图像,代替骨盆平片,通过对DRR图像上经过不同参照点所测得的髋臼指数与骨盆冠状位MPR图像上髋臼指数的对比,发现通过髋臼外上部高密度弧线影终点A测量的髋臼指数更加接近于真实的髋臼指数,能够更好地反映髋臼对股骨头的骨性覆盖情况。
所有作者均声明不存在利益冲突



























