
探讨钟向式肺叶切除术在治疗儿童先天性肺畸形(congenital lung malformations,CLMs)中的安全性与有效性。
收集2015年1月至2019年1月在四川大学华西医院接受钟向式肺叶切除术的184例CLMs患儿的临床资料,其中男113例,女71例,中位手术年龄为6.8个月,中位体重为9 kg。所有病例均为下叶切除,其中左侧81例,右侧103例。患儿术前均进行胸部增强CT扫描以明确病变位置及伴发畸形,术后进行病理检查,出院后对所有患儿进行随访。
184例患儿术后病理诊断为先天性肺气道畸形133例,叶内型隔离肺44例,支气管扩张4例,先天性大叶性肺气肿3例。3例患儿因胸腔粘连而中转开胸,其余均通过钟向式肺叶切除术顺利完成手术。平均手术时间为46 min,范围为35~113 min;平均出血量为3.5 ml,范围为1~60 ml。88.0%(162/184)的患儿未安置胸腔引流管,所有患儿术后6 h正常饮食。23例患儿术后出现低热,2例出现漏气,其余患儿恢复顺利,术后中位住院时间为2 d。共21例患儿失访,其余随访1年以上无明显并发症发生。
钟向式肺叶切除术适用于儿童胸腔镜肺下叶切除,是治疗儿童CLMs的一种安全且有效的手术方法。

版权归中华医学会所有。
未经授权,不得转载、摘编本刊文章,不得使用本刊的版式设计。
除非特别声明,本刊刊出的所有文章不代表中华医学会和本刊编委会的观点。
随着产前检查的开展和影像学设备的发展,先天性肺畸形(congenital lung malformations,CLMs)的检出率较前大幅增加,多数医学中心建议早期手术切除病灶以减少可能出现的反复感染及癌变风险[1,2,3,4]。但由于儿童独特的生理特点和肺部疾病谱,包括胸腔空间较狭小,肋间隙狭窄,操作空间受限以及儿童肺部疾病主要为先天性肺部畸形,肺部血管和气管结构存在较大变异可能,胸腔镜手术在CLMs患儿治疗过程中还存在诸多限制[5,6,7]。尽管近年来随着儿童胸腔镜设备和手术技术的进步,越来越多的医学中心开始开展胸腔镜手术治疗儿童CLMs,并有较多的胸腔镜肺叶切除手术方法报道,但目前尚无标准化的手术方式。这些手术方法在操作孔位置选择、肺部各结构的处理等具体手术操作步骤以及术中出血量、手术时间、中转开放率、术后并发症及病灶残留率等手术疗效上存在较大差异[8,9,10,11]。标准化手术方式的缺乏加大了胸腔镜肺叶切除术初学者的学习难度,延长了学习曲线,也不利于患儿的手术安全和胸腔镜肺叶切除术的广泛开展。因此目前临床亟需一项操作相对简单,安全有效的标准化儿童胸腔镜肺叶切除方法。
本中心通过实践逐步发展了一项程式化的胸腔镜下肺叶切除手术方法以适应儿童生理及疾病本身特点,由于该手术方法是以叶支气管为中心,通过沿肺门根部呈顺时针或者逆时针方向进行程序化的操作游离,因此本团队根据这一处理方向的特点而命名为钟向式肺叶切除术。该方式可以相对简单有效地依次暴露病变肺叶的静脉、动脉和支气管等结构,减少术中无意义操作和对正常肺的牵拉,有成为一种标准化手术方式的可能。本研究通过回顾性分析2015年1月至2019年1月在四川大学华西医院接受钟向式肺叶切除术患儿的临床资料,探讨该术式的安全性与有效性。
收集2015年1月至2019年1月在四川大学华西医院接受钟向式肺叶切除术的患儿资料,包括手术年龄、手术时间、出血量、术中和术后引流情况、并发症以及随访信息等。本研究共纳入184例患儿,其中男113例,女71例;中位手术年龄为6.8个月,范围为3~156个月;中位体重为9 kg,范围为6~45 kg。所有病例均为下叶切除,其中左侧81例,右侧103例。排除标准包括临床信息不全、多肺叶切除以及同时行肺段切除的患儿。所有患儿术前均进行胸部增强CT扫描以明确病变位置及伴发畸形,术后均经病理检查结果证实。术后所有患儿主要经门诊随访,对不能到门诊的患儿进行电话或者网络随访。主要随访内容包括患儿一般情况,呼吸道症状和复查CT影像等。
本研究经四川大学华西医院生物医学伦理委员会批准(20191082),所有患儿监护人均签署知情同意书。
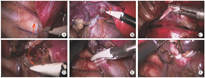
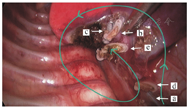
手术采用单肺通气160例,余24例均为双肺通气。麻醉满意后取健侧卧位,患侧上肢前举固定,腰肋部垫高。于腋前线第5肋间作主操作孔,胸腔镜入口位于腋中线第8肋间,副操作孔位于腋后线第9肋间。术中首先通过副操作孔钳夹下肺叶,使用电凝勾游离下肺韧带以显露下肺静脉(肺隔离症患儿通常首先夹闭位于下肺韧带内的异常体循环动脉)。以下叶支气管为中心,左肺下叶沿顺时针方向,右肺下叶沿逆时针方向逐步游离叶间裂,游离出下叶肺动脉后使用Hem-o-lok夹闭并离断,再继续钟向游离,裸化出毗邻下叶支气管壁,游离1周后返回下肺静脉并夹闭离断,最后彻底裸化下叶支气管,夹闭后离断,完成手术(图1、图2)。


采用SPSS 26.0统计软件进行统计学分析,正态分布计量资料用 ±s表示;非正态分布计量资料用M(范围)表示;计数资料以率(%)表示。
±s表示;非正态分布计量资料用M(范围)表示;计数资料以率(%)表示。
本研究中,CLMs产前诊断率为89.1%(164/184),患儿术前反复呼吸道感染病史占15.2%(28/184)。术后病理诊断为先天性肺气道畸形133例,肺隔离症44例,支气管扩张4例,先天性大叶性肺气肿3例。除3例因粘连而中转开胸手术外,其余患儿均通过胸腔镜钟向式肺叶切除顺利完成手术。
患儿病灶最大直径约7.3 cm,所有患儿平均手术时间为46 min,范围为35~113 min;平均出血量为3.5 ml,范围为1~60 ml。3例中转开胸和19例胸腔镜手术患儿留置单根胸腔引流管,于术后1~10 d内拔除,其余162例均未安置胸腔引流管。所有患儿术后6 h正常饮食。术后23例患儿出现低热,物理降温治疗2~3 d后体温均自行恢复正常。2例患儿术后出现漏气,通过再次安放胸腔引流管或延长安放时间后均自行愈合,无肺不张、出血、支气管胸膜瘘等严重并发症。患儿术后中位住院时间为2 d,住院时间范围为2~6 d。共21例患儿失访,其余163例患儿随访时间>1年,CT复查见残余肺膨胀良好,未发现病灶残留、复发以及其他并发症等。
CLMs是一种包含多种疾病类型的先天性肺畸形,由于担心病灶反复感染以及发生癌变,有研究报道全世界大约70%的CLMs行手术切除治疗,通常行胸腔镜肺叶切除术[1]。本研究探索了胸腔镜钟向式肺叶切除术治疗儿童先天性肺畸形的有效性与安全性,结果显示在手术时间、术中出血量、中转开胸率、术后并发症等方面取得了较好的效果。
本研究结果提示适宜行钟向式肺叶切除的病例均为下肺叶切除,这是由于患儿主要为先天性肺畸形以及儿童肺的解剖和生理特点所决定的。肺下叶由于有下肺韧带的存在,一般以下肺韧带作为下叶切除的起始点,先离断下肺韧带。而成年患者行肺叶切除的病例主要为恶性肿瘤,同时离断肺静脉后潴留在患肺中的血液量较少,所以成年患者在离断下肺韧带后,往往先离断肺静脉而行单向式肺叶切除术[12,13]。儿童血容量较小,首先夹闭下肺静脉后血液容易潴留在病变肺叶造成患肺淤血,气道分泌物增加以及患儿循环血量减少,会加大麻醉风险和手术并发症发生率[5]。且患儿主要为良性的先天性肺结构畸形,无需先离断肺静脉,因此患儿肺叶切除应首先处理肺动脉。同时由于下叶的支气管位于肺动脉与肺静脉之间,所以在离断下肺韧带后,必须以下叶支气管为中心,左肺下叶沿顺时针方向,右肺下叶沿逆时针方向,以钟向旋转的方式先处理肺动脉后处理肺静脉。术中单方向旋转可以更有序地推进手术步骤,减少无意义的肺部翻转以减少肺组织损伤并缩短手术时间。通过术中的程序性步骤游离肺叶各结构,可实现肺叶根部结构的精细化操作,能最大程度减小操作时的动作幅度,很好地适应儿童肋间隙及胸腔狭小的特点。沿着肺动脉、肺静脉和支气管的处理顺序可以最大程度适应患儿疾病和生理特点,减少术中患儿肺部淤血与血容量大量丢失的可能性,手术创伤较小,手术并发症发生率低。上叶和中叶切除,一般以叶间裂或纵隔侧静脉边缘作为开始点,以单向式方式即可达到先处理动脉后处理静脉的目的,所以钟向式切除可能并不适用于儿童上叶与中叶切除。
本研究中,1.6%(3/184)的患儿因胸腔严重粘连而中转开胸手术。文献报道中转开胸通常发生于病灶反复感染所致胸腔严重粘连或者术中大血管损伤,发生率为0%~33%,由于病灶感染,胸腔内存在明显粘连,引起炎性出血以及操作视野受限,手术难度明显增加[14,15,16,17]。本团队严格按照解剖间隙分离肺门处血管与支气管周围组织,降低了术中出血量,患儿术中平均失血量约3.5 ml。术后漏气或支气管胸膜瘘是胸腔镜肺手术的常见术后并发症,有病例报道发生率甚至高达25%[3,18,19,20]。本研究共2例患儿发生术后漏气,经延长引流管安放时间或再次安置引流管后均自行痊愈,考虑主要是因为叶间裂发育不全,手术劈离后的创面少量漏气所致。23例患儿术后出现低热,予以物理降温2~3 d后均恢复正常体温,考虑为创面吸收热[21]。因此钟向式肺叶切除术是一项安全的手术方式。本研究患儿术后6 h即可正常饮食,术后1 d复查胸部CT以充分评估胸腔和剩余肺叶状态,所有患儿剩余肺叶复张正常,无肺不张、病灶残留等并发症。部分患儿无需放置胸腔闭式引流,术后中位住院时间为2 d,更能体现胸腔镜手术下恢复更快、住院时间更短的特点[22,23]。
本研究患儿包含有多种疾病,并且年龄跨度和病例特点差异较大。由于儿童胸腔操作空间狭小,病灶大小是手术的重要影响因素,对于较大病灶,手术难度较大,需要中转开胸治疗[24]。本研究中,患儿病灶最大直径约7.3 cm,成功完成胸腔镜下切除。本研究近1/3患儿存在叶间裂发育不良,且有较多患儿合并存在肺动脉解剖变异,由于肺动脉可能完全埋藏于肺组织内,直接游离叶间裂表面以显露肺动脉存在较大困难,且容易损伤解剖变异血管造成严重后果[18,25]。而钟向式肺叶切除术经肺门入路,游离出下肺静脉后可以直接分离叶间裂至深面血管与肺组织之间的间隙,再沿间隙继续切开肺组织,手术经过平稳,未发生肺动脉等大血管损伤。因此钟向式肺叶切除术具有广泛的适应性,可能成为一种标准化的手术方式。
儿童胸腔镜肺叶切除手术时间较长,且手术时间波动较大。有研究报道胸腔镜肺叶切除术平均手术时间为176 min,另一项研究报道手术时间常在2.5 h左右,根据手术的难易程度和病灶的位置,手术时间为1.5~4 h,不同医院间的手术时间差距可达2 h[10,26]。本研究手术时间最长的1例为113 min,与其他中心相比存在较明显的优势,主要是由于钟向肺叶切除术为程式化的手术方式,术中从下肺韧带开始,按照程序化的步骤沿顺时针或者逆时针方向依次解剖游离,能有效地暴露肺部各结构,并且程式化手术能使初学者在更短时间内积累胸腔镜下肺叶切除手术经验,缩短学习曲线。
胸腔镜钟向式肺叶切除术是一种安全有效的手术方式,可能成为一种治疗儿童CLMs的标准化术式。但该术式仍存在一些局限性,首先,该术式目前仅适用于下叶肺切除,并不适用于儿童上叶与中叶切除;其次,本研究为单中心回顾性研究,且缺乏对照组,研究中涉及的相关评估标准有限,因此未来还需要多中心、大样本的研究来进一步证实其安全性和有效性。
所有作者均声明不存在利益冲突



























