
妊娠期钝性腹部创伤是女性妊娠期间外伤的主要类型,对于其受伤后的管理仍缺乏临床规范或指南。如何选择合适的治疗方法,尚缺乏统一认识。为了及时反映妊娠期钝性腹部创伤治疗新理念和循证医学进展、规范其治疗,2019年美国妇产科医师学会发布了《妊娠期钝性腹部创伤评估及处理指南》。该指南涵盖了妊娠解剖与生理改变、致伤机制、急救团队组建、治疗方案及预防妊娠期损伤5个方面的内容。笔者对其逐一进行解读,针对我国妊娠期钝性腹部创伤患者,以求提出合理的治疗方案,改善患者预后。

版权归中华医学会所有。
未经授权,不得转载、摘编本刊文章,不得使用本刊的版式设计。
除非特别声明,本刊刊出的所有文章不代表中华医学会和本刊编委会的观点。
妊娠期钝性腹部创伤是女性妊娠期间外伤的主要类型,最常见于交通意外、摔倒和殴打,可导致胎盘早剥、早产、子宫破裂和骨盆骨折等不良后果。目前关于妊娠期钝性腹部创伤的处理,国内尚缺乏专业统一的治疗方案。相关国内文献和报道极少,导致妊娠期钝性腹部创伤的处理与普通成人无明显差异,诊治缺乏针对性[1,2]。需要注意的是,妊娠期女性一旦发生严重创伤,病死率高达20%,成为妊娠期女性非妊娠死亡的最主要原因[3]。在评估妊娠期钝性腹部创伤的患者时,关键是需要结合妊娠期患者的解剖和生理变化。为了更好地应对这一问题,2019年美国妇产科医师学会发布了《妊娠期钝性腹部创伤评估及处理指南》[4]。该指南涵盖了妊娠解剖与生理改变、致伤机制、急救团队组建、治疗方案及预防妊娠期损伤等5个方面的内容。笔者对其逐一进行解读,为我国妊娠期钝性腹部创伤患者,提出合理的治疗方案提供借鉴,改善患者预后。
妊娠期间,女性的解剖和生理均发生改变,其对创伤的生理反应以及适应性、致伤机制等均发生相应变化,了解这种变化是处理妊娠期创伤的基础。在妊娠期的前3个月,子宫位于骨盆内,只有发生骨盆骨折时,才有可能对子宫和胎儿造成直接伤害。在妊娠20周时,子宫处于脐水平,在妊娠36周时,子宫延伸至肋缘。然而,这些标志在多次妊娠后发生变化。由于子宫尺寸逐渐增加,腹腔内脏的位置也会发生相应变化。尽管在孕早期和孕中期,大多数孕妇的腹腔内脏仍被认为处于与未怀孕状态相似的位置,但是观察数据表明,孕妇钝性腹部创伤后,肝脏或脾脏受伤的风险增加了25%。妊娠晚期子宫增大会使胎儿更容易受到直接伤害[5]。
对于心血管系统来说,由于孕妇和胎儿代谢增加,心率和射血量随之增加,妊娠期间的心输出量增加约40%。至妊娠10周时,孕妇的血容量和血浆量增加30%和50%。红细胞质量也增加,但增幅较小,这导致正常的红细胞压积发生变化,通常称为妊娠生理性贫血。这些变化至关重要,因为它们为孕妇提供了更高的出血耐受性。另外,孕妇的纤维蛋白溶解降低,导致纤维蛋白原和凝血因子水平升高,增加了妊娠期间静脉血栓栓塞事件发生的风险[5]。因此,对于在初步评估后入院的妊娠期钝性腹部创伤患者,血栓栓塞风险的增加尤其需要重视[6]。呼吸系统方面,妊娠期间还会导致总肺容量和残气量减少、每分通气量增加。另外,耗氧量可增加多达20%。妊娠肺部和肾脏的改变也会导致孕妇动脉pH值、PO2、PCO2和碳酸氢盐发生显著变化[7,8]。对于消化系统来说,妊娠期间胃动力和食管括约肌张力降低,这增加了误吸性肺炎发生的风险[9]。
除了生理上的变化,妊娠还会改变创伤患者的致伤机制。机动车辆碰撞、跌倒、暴力攻击是妊娠期钝性腹部创伤最常见的致伤机制[10]。其中机动车碰撞是入院的钝性腹部创伤最常见的致伤原因。机动车碰撞中如果使用安全带,能显著降低孕妇和胎儿的严重创伤发生率及病死率。研究表明,与未系安全带的孕妇相比,系安全带孕妇其胎儿不良结局风险降低84%[11]。跌倒是妊娠期钝性腹部创伤的第二大致伤原因[12]。妊娠期间,孕妇体重增加、腹部膨大、重心转移,跌倒的风险也随之增加。另外,暴力攻击也可造成钝性创伤[13]。亲密伴侣间暴力行为在暴力攻击事件中最常见。
随着妊娠的进展和子宫体积在腹腔中的增大,子宫吸收的能量可能导致直接伤害。最重要的是子宫胎盘可能受伤害,导致如胎盘早剥、胎膜破裂、早产、子宫破裂、羊水栓塞等严重并发症[14,15]。
目前,大部分医院并未建立妊娠期急救创伤团队,入院后通常对患者采取多科室会诊的救治方法,但由于妊娠期严重创伤患者病情严重、救治难度大,经常出现多科室反复会诊,导致决策难、收治难,易错过救治最佳时机。指南认为与多科室会诊的治疗模式相比,专业的妊娠期创伤急救团队延伸了患者的救治空间,缩短了采取确定性救治手段和方案的时间,减少了并发症的发生率,降低了误诊、误治的可能性,同时还可以缩短住院时间,极大地提高了妊娠期严重创伤患者的救治成功率[7,8],值得在临床中大力推广应用。妊娠期创伤急救团队核心成员应包括但又不限于骨科、妇产科、重症医学科、介入科、普通外科等相关学科高年资医师担任。急救团队应与医院急诊科匹配相应的救治流程,从急诊室到手术室或介入室再到重症监护病房的流程应当绿色畅通。
妊娠期创伤急救团队负责人通常应是急诊医师或创伤外科医师。该负责人需要确定干预措施的优先顺序,闭环沟通以及与其他专业人员进行持续评估。该模式可以为妊娠期创伤患者提供跨学科医疗护理的标准化方法。指南建议相应的卫生保健系统都应制定相关政策,以确保每例妊娠期创伤患者就诊时均采用标准化方法[7,13,15]。
指南根据孕妇的孕龄及子宫位置提出了管理妊娠期钝性腹部创伤患者的推荐流程[4]。主要分为院前阶段、稳定患者生命体片阶段、包括胎儿评估在内的全面检查阶段以及相应的临床处理阶段。见图1,图2。
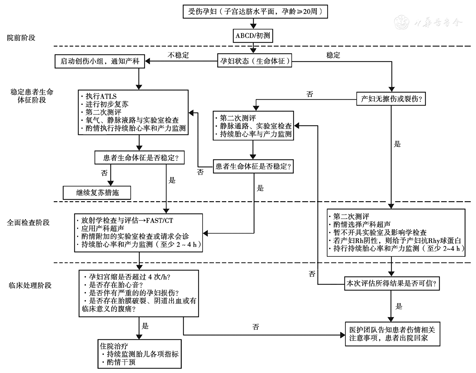

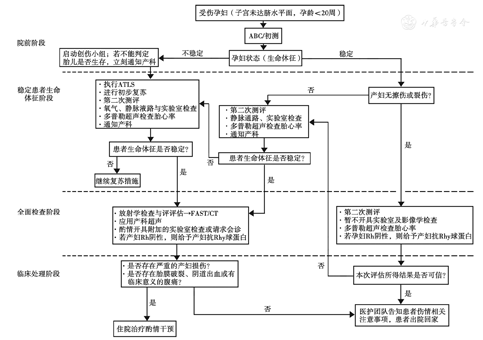

首先需要评估孕妇状态与初步处理。急救医护人员通常第一个接触创伤患者。医护团队应首先关注并稳定孕产妇生命体征,遵循高级创伤生命支持(ATLS)程序:气道(airway)、呼吸(breathing)、循环(circulation)、残疾/移位(disability or displacement)和暴露(exposure)。对患者的气道进行评估,在吸入氧气浓度10%时使用非重复呼吸面罩补充氧气,同时确认双侧呼吸音。评估心血管系统并关注患者是否存在低血容量休克。孕妇各项指标稳定后,医护团队应重点关注胎儿。虽然"D"在ATLS方案中代表"残疾/disability",但在妊娠患者中,"D"也代表"(子宫)移位/displacement"。如果妊娠期钝性腹部创伤患者在妊娠后期(可在脐部或脐部以上触诊到子宫),则应让患者取左侧倾斜体位,使子宫偏离腹膜后主要血管15°~30°,改善循环和心输出量。医护团队应在患者的体位管理中起到积极主动且全面的引导作用。一个较为简单的技巧是在患者背部右侧下方放置一个10~15 cm的毛巾卷,或者用手将子宫推向左侧。
如果患者生命体征不稳,则要给予复苏。传统救治中,重点是确保气道通畅,然后是高质量的胸外按压。在抢救心脏停搏的患者时,可按照CACDE的方法进行:按压、气道、循环、电除颤、取出。取出指胎儿分娩。妊娠20周以上患者的胸外按压也应在左侧倾斜体位下进行。传统上,这些步骤按序进行;但目前的观点是,在抢救过程中这些步骤应同时进行。胸外按压应由救护团队的多名医护人员进行,每2 min轮换1次,以保证按压的质量。《ATLS方案(第10版)》提供了治疗患者创伤性心搏骤停的新方法:初步治疗为胸外心肺复苏,气管插管,使用肾上腺素和恢复自主循环;若患者仍没有恢复自主循环,则双侧胸腔减压以降低胸腔压力[16]。
二次检伤包括一个完整的体格检查,需要产科医师积极参与,对患者及胎儿进行综合评估。病史采集的关键内容包括胎龄、胎次、先前分娩方式以及迄今为止的妊娠并发症。尽早开始进行连续的胎儿监测作为评估胎盘早剥的重要指标[15]。此时也可以考虑对胎儿进行床旁超声检查。体格检查的关键组成部分应包括腹部检查,如果出现阴道出血或胎膜破裂,则应考虑行骨盆检查。根据患者受伤严重程度,应进行常规实验室检测(血常规、凝血全项、血栓弹力图、肌酐、胎盘出血筛查、血型测定并进行交叉配血试验),如果患者有明显的损伤或病情不稳定,则还应进行动脉血气分析[17]。
妊娠是否达到22~24周是判断创伤后胎儿生存能力的重要指标[18]。如果由于缺乏准确的病史而无法确定胎龄,通常的判断方法是,如果子宫达到脐水平面,应开始进行胎儿监测[17]。在已知妊娠患者中,如果遭受了轻度创伤,胎儿监测4 h即可[15,17]。一旦发现伴有子宫收缩、子宫压痛、阴道流血、胎膜破裂、胎儿心律不齐或更严重外伤,应至少监测24 h[17]。监测时间取决于产妇的受伤程度,适用于急诊室、手术室、重症监护病房或产房[19]。
指南推荐用创伤重点超声评估(FAST)评估腹腔出血。它可以识别游离液体的存在,也能发现实质脏器的损伤[3]。电离辐射检查包括X线片和CT检查,对胎儿器官及大脑正常发育存在潜在影响,妊娠前15周是胎儿最敏感的时期。但是受伤的孕妇使用电离辐射检查的适应证应与非孕妇相同,不应取消或拖延。怀孕期间,低于50 mGy的辐射剂量在妊娠的任何阶段均是安全的。CT是腹部或骨盆创伤最快速、简单的诊断方式,在怀孕期间可安全执行。在妊娠期间,行MRI检查是安全可行的。但因其设备制约、检查时间长、需要预约等,其临床应用受限[20]。
根据妊娠期钝性腹部创伤的致伤机制选择必要的预防方法。机动车碰撞是妊娠期钝性腹部创伤的最主要致伤原因[10]。因此,妊娠期间正确使用安全带和安全气囊等安全装置可以降低机动车碰撞时孕妇和胎儿受伤的严重程度[22]。正确放置和使用安全带和肩带可以提供最好的保护。安全腰带应放置在妊娠膨隆的腹部下方,安全肩带应穿过锁骨中段,放在乳房之间。医护团队应在孕妇第一次产前检查时指导其正确佩戴安全带。家庭暴力和亲密伴侣暴力同样威胁着孕期安全。不同研究报道的家庭暴力发生率各不相同,但最高可达40%[11]。若患者自诉病史与其致伤机制不符、就医过于频繁或有药物滥用史,医护团队应该警惕孕妇是否遭受家暴,此外,精神性药物滥用本身增加发生创伤的风险[7]。对有药物滥用史或正在滥用药物的患者,医护团队应酌情干预,减少妊娠期创伤的发生。
笔者通过对《妊娠期钝性腹部创伤评估及处理指南》中的解剖与生理改变、致伤机制、急救团队组建、治疗方案及预防妊娠期损伤5个方面进行分别解读,认为应建立多学科协作的专业性的妊娠期钝性腹部创伤急救团队,根据妊娠期生理改变及致伤机制的不同,进行规范化、流程化管理。因此,我国处理此类型创伤患者时,需要建立专业的创伤急救团队、跨学科的协作,最大限度提高妊娠期钝性腹部创伤的救治成功率。因患者病情存在个体差异,临床实施情况应根据具体情况分析。鉴于本指南所有建议均根据现有文献总结所得,随着对妊娠期腹部创伤研究的深入、治疗方法的改进及更高质量临床证据的积累,目前的观点可能在将来进一步完善。
所有作者声明不存在利益冲突



























