
评价重症监护疼痛观察工具(CPOT)用于重症脑损伤患者疼痛评价的效度。
在PubMed、Embase、Cochrane Library databases、万方数据库中检索将CPOT应用于重症脑损伤患者疼痛评价的文献,文献检索时限为2006年1月至2018年9月。由两位研究者按预先设定好的纳入及排除标准,独立完成文献的筛选、质量评价与数据提取,最终确定纳入荟萃分析的研究。应用Revman 5.3及meta-DiSc对所纳入的研究进行统计学处理,包括对均数差(MD)和诊断性试验的荟萃分析。
共纳入9项研究,944例重症脑损伤患者。对于CPOT的判别效度,当患者接受非致痛性与致痛性操作时(6项研究),CPOT评分的差异具有统计学意义,MD为-2.25[95%可信区间(CI):-2.61~-1.89,P<0.001];致痛性操作前和致痛性操作时(8项研究),CPOT评分的差异具有统计学意义,MD为-2.06(95% CI:-2.59~-1.53,P<0.001)。对于CPOT的效标效度(4项研究),以患者主诉疼痛为参照标准,在对患者进行操作时,合并后的敏感度和特异度分别为0.739(95% CI:0.689~0.785,I2=34.7%)和0.789(95% CI:0.737~0.835,I2=0),曲线下面积(AUC)为0.831。校标效度的异质性分析显示存在阈值效应。
对于重症脑损伤患者的操作性疼痛,CPOT具有较好的判别效度。对于CPOT的校标效度,需进一步研究提示疼痛的界值。

版权所有,未经授权,不得转载、摘编本刊文章,不得使用本刊的版式设计。
除非特别申明,本刊刊出的所有文章不代表中华医学会和本刊编辑委员会的观点。
本刊为电子杂志,以网刊形式出版。本册应读者需求按需印刷。
大部分收治于重症医学科(intensive care unit,ICU)的患者会经历不同程度的疼痛,可源于疾病本身、有创医疗及护理操作等[1,2]。疼痛是患者的一种主观感受,患者主诉是疼痛评价的金标准[3]。目前临床广泛采用基于主诉的疼痛评估量表进行疼痛评价[4]。但是ICU危重患者经常难以清晰地表达疼痛[5]。低估或忽略疼痛的存在可导致潜在危险,如高血压、延长ICU治疗时间或对新发合并症的漏诊[6,7,8]。
针对不能主诉疼痛的患者,美国重症医学会(Society of Critical Care Medicine,SCCM)及美国疼痛治疗护理学会(American Society for Pain Management Nursing,ASPMN)的指南推荐采用行为学量表进行疼痛评价[9,10]。其中重症监护疼痛观察工具(critical-care pain observation tool,CPOT)是信度和效度较高的行为学量表之一[11]。但是,指南中的推荐意见明确将脑损伤患者排除在外,主要原因在于当时的相关研究多是针对非脑损伤的机械通气患者。
对于重症脑损伤患者,由于意识障碍、镇静镇痛药物的应用及机械通气等原因,即使是简单的眨眼和点头等动作亦常常难以完成[12]。有研究表明,未经治疗的疼痛可能导致脑损伤患者颅内压升高,甚至造成脑疝[13,14]。由于对脑损伤患者疼痛问题的认识不断深入,近年来相继发表了针对该患者群体应用CPOT进行疼痛评价的相关研究。本荟萃分析收集CPOT用于重症脑损伤患者的临床研究,目的在于评价CPOT用于操作性疼痛的评价效度。
本研究纳入文献的语言限定为英文和中文。重症脑损伤患者系收治于ICU的颅脑创伤、神经外科开颅术后、脑卒中(包括缺血性和出血性)、缺血缺氧性脑病和颅内感染患者。在PubMed、Embase、Cochrane Library databases、万方数据库中检索将CPOT应用于重症脑损伤患者疼痛评价的文献,文献检索时限为2006年1月至2018年9月,并纳入通过参考文献及其他途径获得的已被接收的文献,以扩充纳入文献的数量。
英文数据库的检索策略为all field:"Critical-Care Pain Observation Tool" or "CPOT" ,and "brain" or "neuro*" 。中文数据库的检索策略为"CPOT"或"重症监护疼痛观察工具",和"脑"或"神经" 。
(1)应用CPOT对重症脑损伤患者进行疼痛评价的研究;(2)原始文献设计良好,如明确给出样本量、CPOT评分的统计数据等。
(1)仅重复评价某单一类型操作的CPOT评分,而未与其他类型操作进行对比的研究;(2)同一研究重复发表,或基于同一组数据的不同文献。
由两位研究者按照纳入和排除标准独立筛选文献。得到检索的全部文献后,经阅读文题和摘要,排除明显不符合纳入标准的文献,再进一步阅读全文,确定最终纳入的研究,并交叉核对。如遇分歧,邀请第三位研究者共同讨论解决。
(1)研究的基本情况,如文题、作者姓名、发表日期和文献来源;(2)各组患者的基线情况和样本量;(3)应用致痛性和非致痛性操作的种类,CPOT和数据汇报形式,以及是否参考了金标准等。
应用纽卡斯尔-渥太华量表(the Newcastle-Ottawa Scale,NOS)[15]评价纳入文章的质量。通过人群选择、组间可比性与结果测量3方面进行评价,包括8个给分条目、9个给分点,满分为9分。需要注意的是,由于疼痛是一种多维度感受,有较多因素可能对其产生影响。在纳入的研究中,研究者使用相同的患者作为对照组和干预组,确保了2组之间尽可能高的等效性。由此,在实验结果中出现的疼痛程度及CPOT评分的差异,可以归因于诱发疼痛的方法不同,而不是患者间本身存在的差异[16]。
应用Revman 5.3及meta-DiSc对所纳入的文献进行统计学分析。本研究中的效应量为半定量资料,但多以连续性变量表示,合并分析指标选用 ±s。对于数据表达方式为中位数和四分位数间距的研究,选择与作者联系,尽量获得原始数据;对于无法获得原始数据的研究,采用Luo等[17]介绍的方法,利用中位数、四分位数和样本量将中位数转换成
±s。对于数据表达方式为中位数和四分位数间距的研究,选择与作者联系,尽量获得原始数据;对于无法获得原始数据的研究,采用Luo等[17]介绍的方法,利用中位数、四分位数和样本量将中位数转换成 ±s的形式。计算平均值标准差(mean deviation,MD)及95%可信区间(confidence interval,CI)。当各研究结果间无统计学异质性时(P>0.1,I2<50%),采用固定效应模型;当各研究结果间存在统计学异质性时(P<0.1,I2>50%),采用随机效应模型。对于诊断性试验的荟萃分析,应用随机或固定效应模型评估合并后CI的敏感度和特异度,以及各自的95% CI。选择模型的类型取决于所纳入研究间的异质性。由阈值效应引起的异质性,通过spearman相关系数进行分析,若P<0.05,提示存在阈值效应。由非阈值效应引起的异质性,则通过Cochran的Q检验和I2检验确定。Q检验P<0.1,提示存在非阈值效应引起的异质性;而I2值反映了低度(I2<30%)、中度(30%≤I2≤50%)和高度(I2>50%)异质性。并进一步探讨异质性的来源。通过绘制集成受试者工作特征曲线(summary receiver operating characteristic curve,SROC)估计曲线下面积(area under curve,AUC)。若AUC值>0.7,则提示CPOT对疼痛有良好的校标效度。
±s的形式。计算平均值标准差(mean deviation,MD)及95%可信区间(confidence interval,CI)。当各研究结果间无统计学异质性时(P>0.1,I2<50%),采用固定效应模型;当各研究结果间存在统计学异质性时(P<0.1,I2>50%),采用随机效应模型。对于诊断性试验的荟萃分析,应用随机或固定效应模型评估合并后CI的敏感度和特异度,以及各自的95% CI。选择模型的类型取决于所纳入研究间的异质性。由阈值效应引起的异质性,通过spearman相关系数进行分析,若P<0.05,提示存在阈值效应。由非阈值效应引起的异质性,则通过Cochran的Q检验和I2检验确定。Q检验P<0.1,提示存在非阈值效应引起的异质性;而I2值反映了低度(I2<30%)、中度(30%≤I2≤50%)和高度(I2>50%)异质性。并进一步探讨异质性的来源。通过绘制集成受试者工作特征曲线(summary receiver operating characteristic curve,SROC)估计曲线下面积(area under curve,AUC)。若AUC值>0.7,则提示CPOT对疼痛有良好的校标效度。
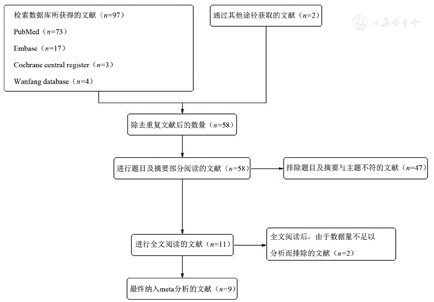
根据设定的检索策略,共获取99篇文献,通过阅读题目排除不符合主题及重复的文献后,对剩余的58篇进行题目与摘要的浏览,进一步排除不符合主题或未明确提供CPOT统计结果的文献共47篇。对剩余的11篇文献进行全文阅读,排除数据存在问题(数据不全或数据缺失无法计算)的文献2篇。最终纳入了包含944例患者的9项研究进行荟萃分析(图1)。

纳入的9项研究中,2篇为中文[18,20],其余为英文[12,19,21,22,23,24,25]。其中4篇采用的致痛性操作方式为翻身[21,22,23,24],2篇为翻身加吸痰[20,25],2篇为吸痰[12,19],1篇为拔除深静脉导管[18]。
6篇采集了致痛性操作及非致痛性操作时CPOT评分[19,20,21,22,23,24];8篇采集了致痛性操作前及操作时的CPOT评分[12,18,19,20,21,23,24,25];7篇文献将CPOT与患者主诉疼痛进行了对比[18,19,20,21,23,24,25]。纳入研究的一般情况及质量评价见表1。

纳入研究的基本信息
纳入研究的基本信息
| 纳入的研究(文献作者,年份) | 样本例数 | 研究设计 | 参照指标 | 结论 | NOS评分 |
|---|---|---|---|---|---|
| Lee等[12],2013 | 31例 | 致痛性操作(吸痰)前、中、 20 min后 | 收入ICU后第1、3、6、 9、14 d的CPOT水平 | 收入ICU后第1天疼痛最剧烈 | 6 |
| 陈晗等[18],2016 | 118例可交流者 | 致痛性操作(拔出深静脉导管) 前、中、20 min后 | VAS及主诉疼痛 | CPOT对于操作痛的评价具有较好 的准确性,而对于昏迷患者疼痛 的评价价值还需要进一步研究 | 7 |
| Shan等[19],2018 | 214例可交流,186 例不可交流者 | 致痛性操作(吸痰)与非致痛性 操作(无创血压)前、时 | BIS、生理学指标及主诉 疼痛 | 信度和效度检验支持CPOT在神 经重症患者中的应用 | 6 |
| 孟春等[20],2011 | 103例 | 致痛性操作(翻身加吸痰)前、 时于非致痛性操作(静息)时 | PIDS评分 | CPOT与患者自述疼痛呈中等程度 相关,是对神经重症的老年患者 进行评价的有效手段 | 7 |
| Echegragy-Benites 等[21],2014 | 43例可交流患者 | 致痛性(翻身)及非致痛性操作 (无创血压)前、中、15 min后 | 患者主诉疼痛 | CPOT在神外术后患者的应用可靠 而有效 | 7 |
| Gelinas 等[22],2016(abstract) | 54例 | 致痛性操作(翻身)与非致痛性 操作(轻触)中 | 部分患者主诉疼痛 | CPOT修订版在神经重症患者中应 用有效,可考虑作为疼痛评价的 代替 | 6 |
| Joffe 等[23],2016 | 可交流者28例,不 可交流者51例 | 致痛性(翻身)及非致痛性操作 (轻触)前、中 | 患者主诉疼痛 | CPOT对自我报告的疼痛高度敏感, 且与自我报告的疼痛呈正相关 | 6 |
| Topolovec-Vranic 等[24],2013 | 34例可交流者,32 例不可交流者 | 致痛性操作(翻身)及非致痛性 操作(无创血压)前、中、 20 min后 | NVPS-R及患者 主诉疼痛 | CPOT可应用于神经重症患者 | 6 |
| Sulla等[25],2017 | 50例,包括可交流 与不可交流者 | 致痛性操作(翻身加吸痰)前、 中、20 min后 | NRS、PAINAD | 意大利版CPOT在神经重症患者 应用中可靠且有效 | 6 |
注:VAS为视觉模拟评分;BIS为脑电双频指数;PIDS为疼痛强度标尺;NVPS-R为非言语疼痛量表;NRS为疼痛数字评价量表;PAINAD为晚期老年痴呆症疼痛评估量表
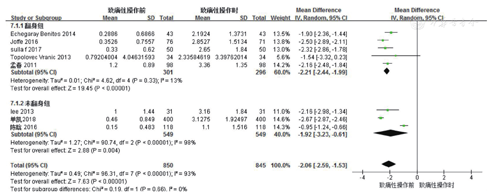
6篇文献比较了非致痛性与致痛性操作时的CPOT评分,异质性分析显示,P<0.001,I2=78%,采用随机效应模型进行荟萃分析。结果显示MD为-2.25(95%CI:-2.61~-1.89),二者的CPOT差异有统计学意义(Z=12.2,P<0.00001,图2)。
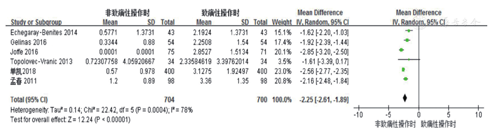

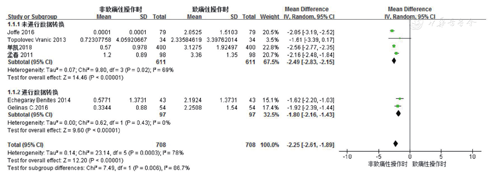
在所汇集的文献中,笔者对其中2篇[21,22]主要结果以中位数形式汇报且无法获得原始数据的文献采用了Luo等[17]推荐的数据转换方法。考虑研究间异质性较大可能与数据转换有关,按数据转换与否进行亚组分析。结果显示,未进行数据转换组和进行数据转换组的异质性分别为69%和0(图3)。

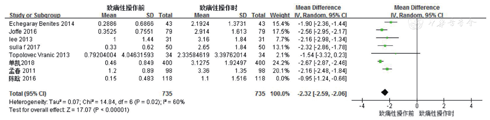
8篇文献比较了致痛性操作前与操作时的CPOT评分,异质性分析显示,P<0.00001,I2=93%,采用随机效应模型。结果显示MD为-2.06(95%CI:-2.59~-1.53),两种时刻CPOT评分差异具有统计学意义(Z=7.63,P<0.00001,图4)。
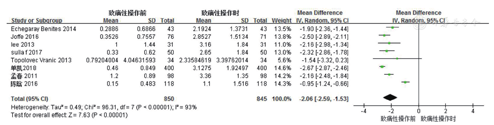

由于所汇集的文献中采用致痛性操作方式的差异较大,按致痛性操作的方式(即是否应用了翻身操作)进行亚组分析,分为翻身组(包括单纯翻身及翻身加吸痰)及未翻身组(包括吸痰及拔除深静脉)。结果显示,亚组异质性分别为13%和98%(图5)。研究间异质性仍大,对此进行敏感性分析,剔除陈晗等[18]的研究后研究间异质性下降至60%(图6)。


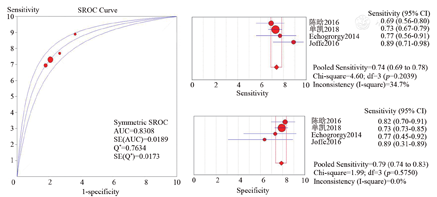
有7篇文献将CPOT与患者主诉疼痛进行了对比,其中3篇[20,24,25]因数据不足被排除。对其余4篇[18,19,21,23]数据进行荟萃分析,单个研究的诊断价值见表2。阈值效应分析发现P<0.001,提示存在阈值效应,考虑与纳入研究数量较少且诊断界值不同有关。非阈值效应检验显示不存在非阈值效应所致的异质性(P>0.05)。进一步绘制SROC曲线,选用固定效应模型,AUC为0.831,Q值为0.763。合并后的敏感度和特异度分别为0.739(95% CI:0.689~0.785,I2=34.7%)和0.789(95% CI:0.737~0.835,I2=0)(图7)。

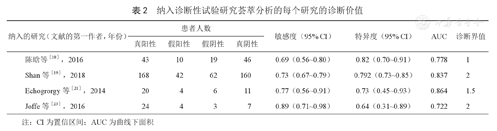
纳入诊断性试验研究荟萃分析的每个研究的诊断价值
纳入诊断性试验研究荟萃分析的每个研究的诊断价值
| 纳入的研究(文献的第一作者,年份) | 患者人数 | 敏感度(95% CI) | 特异度(95% CI) | AUC | 诊断界值 | |||
|---|---|---|---|---|---|---|---|---|
| 真阳性 | 假阳性 | 假阴性 | 真阴性 | |||||
| 陈晗等[18],2016 | 43 | 10 | 19 | 46 | 0.69(0.56~0.80) | 0.82(0.70~0.91) | 0.778 | 1 |
| Shan等[19],2018 | 168 | 42 | 62 | 160 | 0.73(0.67~0.79) | 0.792(0.73~0.85) | 0.837 | 2 |
| Echogrorgy 等[21],2014 | 20 | 4 | 6 | 11 | 0.77(0.56~0.91) | 0.73(0.45~0.93) | 0.864 | 1.5 |
| Joffe 等[23],2016 | 24 | 4 | 3 | 7 | 0.89(0.71~0.98) | 0.64(0.31~0.89) | 0.722 | 2 |
注:CI为置信区间;AUC为曲线下面积
对于重症脑损伤患者,本荟萃分析发现,致痛性操作时的CPOT明显高于操作前,且致痛性操作的CPOT明显高于非致痛性操作,说明CPOT可较好地识别出操作痛的存在,有较好的判别效度。以疼痛主诉作为校标,尽管CPOT对疼痛识别的敏感度和特异度较高(图6),但是所纳入的文献较少,且存在阈值效应,尚需进一步研究。
对于重症脑损伤患者,由于意识障碍或镇痛镇静药物等原因,多数情况下患者无法主诉疼痛。既往针对综合危重症患者群体的荟萃分析显示[26],可交流患者与不可交流患者在接受疼痛刺激时的CPOT评分无统计学差异,表明二者对于疼痛刺激的行为反应相似。然而,2013年Topolovec-Vranic等[24]针对神经重症患者的研究显示,在接受致痛性疼痛刺激时,不可交流患者的CPOT评分高于可交流患者。而Shan等[19]在2018年的研究中则指出,对于不可交流的患者,致痛性疼痛刺激时的CPOT评分变化值小于可交流患者。本研究对可交流患者进行了校标效度评价。但是限于可纳入研究数量较少以及文献提供的资料有限,未单独提取出不可交流患者的资料进行判别效度的荟萃分析。因此,对于重症脑损伤这一群体,可交流与不可交流患者的疼痛行为学特征是否一致,需待进一步研究明确。
本研究中,非致痛性操作时和致痛性操作时的CPOT评分,以及致痛性操作前和致痛性操作时的CPOT评分,在荟萃分析时均显示出较大的异质性。疼痛是一种多维度的感受,影响疼痛的因素有很多。笔者考虑研究间异质性主要与施予患者的操作方式不同有关。对于非致痛性操作时和致痛性操作时CPOT评分的荟萃分析,考虑到所汇集文献采用的两种类型的操作方式差异较大,且文献数目相对较少,本研究未对这一层面进行亚组分析。而对致痛性操作的亚组分析发现,与拔出深静脉导管和吸痰操作相比,翻身引起的异质性最低(图5)。以往研究结果也显示,对于成年患者,翻身引起的行为反应多于其他操作[27]。笔者推测,对于重症脑损伤患者,翻身可以作为疼痛评价研究的最有效手段,由于属于临床常规护理操作,也符合临床研究的伦理学原则。
敏感性分析显示,研究间异质性主要由陈晗等[18]的文章引起(图6),其NOS评分为7分,考虑研究质量较高,故异质性与其研究质量相关性不大。笔者认为导致其异质性较大的原因是该文章采用的致痛性操作为拔除深静脉导管,尽管拔除深静脉导管亦属于临床常见的护理操作,但这一操作在神经重症患者的疼痛评价中并不常用。通过森林图可看出,拔除深静脉导管时CPOT评分明显低于其他操作,说明拔除深静脉导管引起的疼痛刺激弱于翻身等刺激,这也从侧面证实了上述推测。
另一个产生异质性的可能原因是患者颅脑损伤的严重程度不一致。Lee等[12]发现重度颅脑损伤患者的CPOT评分低于轻中度损伤患者。其他研究也有类似发现,颅脑损伤程度越重,主诉疼痛的频率越低[28,29]。由于纳入的资料所限,本研究未对脑损伤程度进行亚组分析。
第三种导致异质性的原因可能与数据处理有关。笔者在进行荟萃分析时发现,对于CPOT这一半定量资料,大部分研究却采用了 ±s的报告形式,只有小部分研究[18,19,21,22]采用了中位数及四分位数间距的表示方法。现有理论和技术暂时无法直接将中位数及四分位数间距纳入荟萃分析。对于无法获得原始数据的2篇文献[21,22],笔者应用了Luo等[17]推荐的数据转换方法。虽然有研究提示该方法可以较为准确地进行数据转换,但仍存在导致偏倚的可能。因此笔者根据是否进行数据转换进行了亚组分析,对于非致痛性操作和致痛性操作,排除数据转换的文章[21,22]后,未进行数据转换的文章亚组异质性为69%,与亚组分析前相比有所下降。而且对于致痛性操作前和致痛性操作时的敏感性分析结果显示,剔除进行数据转换的文章[21]未对研究间异质性产生明显影响。故数据转换虽然可能产生异质性,但影响较小。而且对于CPOT评分这一类型的资料,以
±s的报告形式,只有小部分研究[18,19,21,22]采用了中位数及四分位数间距的表示方法。现有理论和技术暂时无法直接将中位数及四分位数间距纳入荟萃分析。对于无法获得原始数据的2篇文献[21,22],笔者应用了Luo等[17]推荐的数据转换方法。虽然有研究提示该方法可以较为准确地进行数据转换,但仍存在导致偏倚的可能。因此笔者根据是否进行数据转换进行了亚组分析,对于非致痛性操作和致痛性操作,排除数据转换的文章[21,22]后,未进行数据转换的文章亚组异质性为69%,与亚组分析前相比有所下降。而且对于致痛性操作前和致痛性操作时的敏感性分析结果显示,剔除进行数据转换的文章[21]未对研究间异质性产生明显影响。故数据转换虽然可能产生异质性,但影响较小。而且对于CPOT评分这一类型的资料,以 ±s的形式展现是否科学合理本就值得商榷。笔者认为在未来的CPOT研究中,研究者可适当采用比值比(odds ratio,OR)等进行数据处理。如在疼痛刺激中,CPOT评分>2分的患者占患者总数的比值,或许能更好地展现出CPOT对疼痛的评价水平,亦有助于进行高质量的荟萃分析。
±s的形式展现是否科学合理本就值得商榷。笔者认为在未来的CPOT研究中,研究者可适当采用比值比(odds ratio,OR)等进行数据处理。如在疼痛刺激中,CPOT评分>2分的患者占患者总数的比值,或许能更好地展现出CPOT对疼痛的评价水平,亦有助于进行高质量的荟萃分析。
本荟萃分析中,有3篇文献[18,20,25]结果显示CPOT评分的高低与患者主诉疼痛严重程度存在中等程度的相关性,但考虑到这两者比较的分别是行为和感觉两种不同维度的疼痛经历,因此中等程度的相关性或许在可接受的范围内[25],同时也提示我们,在临床疼痛评价实践中,仍应尽可能地获得患者主诉疼痛的程度。
本荟萃分析显示神经重症的患者静息时CPOT的 及s均在0左右,目前未能明确这能否代表患者此时无疼痛存在。因此,CPOT虽然能较好地识别操作痛,但静息时患者行为反应较少,CPOT能否敏感地识别出静息时患者的疼痛,仍需进一步研究证实。
及s均在0左右,目前未能明确这能否代表患者此时无疼痛存在。因此,CPOT虽然能较好地识别操作痛,但静息时患者行为反应较少,CPOT能否敏感地识别出静息时患者的疼痛,仍需进一步研究证实。
综上所述,对于神经重症患者的操作性疼痛,CPOT具有较好的判别效度。但仍需进一步研究以明确CPOT能否有效识别静息痛,以及确定疼痛的界值。






























